
NO TSE
Ministro pede prorrogação de vistas em processo que pode cassar Denarium
O julgamento no TSE sobre o suposto abuso de poder político e econômico segue sem data para conclusão.

NO TSE
O julgamento no TSE sobre o suposto abuso de poder político e econômico segue sem data para conclusão.

BOA VISTA
Ação ocorreu na área central de Boa Vista, antigo "beiral"

Cotidiano
Segundo o Corpo de Bombeiros Militar de Roraima, as buscas pela família seguem em andamento no Rio Branco

UTILIDADE PÚBLICA
Calendário oficial foi publicado no Diário Oficial do Município nesta segunda-feira (15)
Últimas Notícias
Mais notícias
POLÍCIA
Abordagem por suspeita no bairro Treze de Setembro resultou em cumprimento de mandado de prisão.

CONTEÚDO PATROCINADO
Assinar um acordo sem entender o que está escrito. Aceitar uma demissão acreditando que “é assim mesmo”. Combinar pensão, guarda ou divisão de despesas apenas na conversa. Essas situações fazem parte da rotina de milhares de pessoas e, justamente por parecerem simples, escondem um dos erros mais graves: abrir mão de direitos sem perceber. No […]

POLÍCIA
"Goiano preto" suspeito de tentativa de homicídio, ameaça e falsidade ideológica foi detido após aterrorizar moradores de Iracema

NO JARDIM TROPICAL
G.R.C.C. havia furtado a mesma residência menos de uma semana antes

Editais

ESPORTE
Marcelo Pereira foi punido por ofensas, ameaças e discriminação em mensagens de áudio enviadas em grupo de WhatsApp; dirigente afirma que vai recorrer da decisão

Curiosidades
Não é todo dia que a oportunidade bate à porta com um 13º na mão e dezenas de anúncios piscando com preços entre 50 e 60 mil reais. Para muitos brasileiros, trocar de carro parece um sonho distante. Mas e se te disséssemos que, com uma boa entrada e escolha certeira, é possível sair de […]

CASA DE SAÚDE DO SERVIDOR
Proposta é atender entre 80% e 90% das demandas em saúde de beneficiários do plano de saúde Geap

EM GEORGETOWN
Segundo a comissão técnica, o nível da competição é elevado e a vivência internacional é considerada uma oportunidade de aprendizado para os alunos, independentemente dos resultados em campo

BOM DIA 100.3

ELEIÇÕES 2024
Promotor sugere remoção da confissão de Kenobby do processo ou submissão dela à oitiva dos investigados e do MPE antes de nova sentença

CONTA DE ÁGUA E ESGOTO
A sentença também obriga a empresa a aderir, no prazo de 180 dias, a uma agência reguladora

IMPEDIDA DE RECEBER VERBA
Ibras alegou "desafios operacionais" como motivo do atraso na prestação de contas, garantiu que recursos foram aplicados em projeto e que irá comprovar a ação

OPINIÃO
Dolane Patrícia O Natal desperta emoções, expectativas e o desejo genuíno de presentear. Mas, em meio às luzes, promoções e vitrines convidativas, é fundamental que o consumidor esteja atento para que a alegria da data não seja ofuscada pela violação de direitos. O Código de Defesa do Consumidor (Lei nº 8.078/90) existe exatamente para equilibrar […]

Casa e Decoração
Uma forma é se antecipar antes e montar um kit simples de primeiros socorros em casa
Colunas

Governo de Roraima libera mais R$ 36,5 milhões de empréstimo para a Seinf

Roraima realiza 3ª Conferência Estadual de Desenvolvimento Rural Sustentável e Solidário, no próximo dia 18

Entre conquistas e cultura

Enfrentamento ao garimpo ilegal e a rota Guiana que precisa de atenção pelas autoridades

Sem derramamento sentimental

Fila de bajuladores oferece férias de luxo a Lula, mas presidente prefere sossego longe dos holofotes

A GRANDEZA DA GRATIDÃO: Quando o pouco se transforma em tudo

Você ficou sabendo que STF proibiu reajuste de plano de saúde para maiores de 60 anos?

Dicas para um feliz natal sem desperdício

Avenida Raimundo Rodrigues Coelho

Horas iguais: Coincidência ou sincronicidade?
Cotidiano
Mais Cotidiano
VISUALIDADES AMAZÔNICAS
Iniciativa apresentada pelo projeto “Visualidades Amazônicas”, busca combater a desinformação e preservar a memória visual do estado

NESTA SEMANA
O ciclo de palestras inicia amanhã (16) e segue até sexta-feira (19); a ação é voltada a segurados especiais e servidores municipais dos Centros de Referência de Assistência Social (CRAS),

EM MANIFESTAÇÃO
Prefeitura de Boa Vista afirmou que todos os aprovados no certame foram chamados e que a convocação do cadastro de reserva segue conforme necessidade.

SERVIDORES MILITARES
O recurso no Orçamento de 2026 deve garantir a promoção de 120 PMs e 40 bombeiros de Roraima.

CARACARAÍ

CONTEÚDO PATROCINADO

DADOS DO IBGE

ÓBITOS
Política
Mais Política
Política
Em entrevista recente, o deputado negou que tenha recebido qualquer tipo de ajuda para deixar o Brasil

ESTADO DE SAÚDE
Na decisão, Moraes determinou que o exame seja realizado no próprio local de custódia do ex-presidente

FOLHA FM
O vice-governador foi entrevistado nesse domingo, 14, no programa Agenda da Semana

AGENDA DA SEMANA

“SEM ANISTIA”

CÂMARA DOS DEPUTADOS
Esportes
Mais artigos
ESPORTE
Fernando Leal levou o ouro na categoria superpesado no Mundial No-Gi da IBJJF e sobiu duas vezes ao pódio nos Estados Unidos

TIMÃOxCRUZMALTINO
O chaveamento foi definido neste domingo (14), após o Corinthians eliminar o Cruzeiro nos pênaltis e o Vasco vencer o Fluminense no Maracanã.

FUTEBOL DE CAMPO
Equipe venceu o Balacobaco por 4 a 0 na final disputada no município de Uiramutã

JIU-JITSU
A competição deve reunir mais de mil atletas de diferentes categorias

ESPORTE

ESPORTE

ESPORTE

RECORDISTAS
Saúde e Bem-Estar
Mais artigos
SAÚDE
Anúncio foi antecipado pelo ministro da Saúde, Alexandre Padilha, durante programa oficial do governo federal

Saúde e Bem-estar
Para quem já está sobrecarregado, essa fase de festas de fim de ano pode intensificar a sensação de cansaço

Saúde e Bem-estar
O enxofre tem ação antibacteriana, antifúngica e queratolítica, ou seja, ajuda a eliminar bactérias e fungos que podem causar problemas

CONSUMO CONSCIENTE
Incluir bebidas sem álcool na ceia não é apenas uma questão de saúde, mas também de acolhimento

VIDA SAUDÁVEL
ESTÉTICA
MOBILIZAÇÃO

EM QUATRO DIAS
Polícia
Ver mais
EM CARACARAÍ
De acordo com relato de um dos adolescentes, a arma de fogo pertenceria ao jovem de 18 anos, que já possui passagem policial por receptação

CABE RECURSO
Defesa do empresário Bruno Mendes de Jesus prometeu recorrer e apresentar "todos os pedidos pertinentes na busca por justiça" ao acusado

EM RORAINÓPOLIS
A criança entrou na água até a altura da cintura e acabou caindo em um buraco existente nas proximidades de uma draga. O corpo foi encontrado apenas na tarde desta segunda-feira (15)

POLÍCIA FEDERAL
Operação de resgate contou com a atuação da Polícia Federal (PF), em colaboração com autoridades brasileiras e venezuelanas

EM SÃO GABRIEL DA CACHOEIRA

BOA VISTA

EM RORAIMA E SANTA CATARINA

EM BONFIM
Concursos e Oportunidades
Mais artigos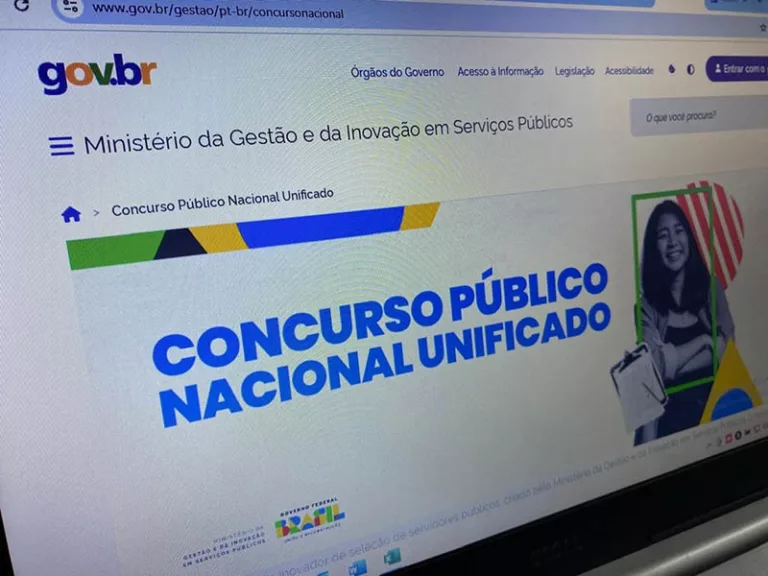
CONCURSO PÚBLICO
O Ministério da Gestão e da Inovação em Serviços Públicos (MGI) publicou, nesta quarta-feira (10), portarias que oficializam a nomeação de 677 candidatos aprovados no Concurso Público Nacional Unificado (CPNU 1). As nomeações contemplam diversos cargos de nível superior, incluindo analista técnico-administrativo, administrador, arquiteto, arquivista, bibliotecário, contador, economista, engenheiro, estatístico, médico, psicólogo, técnico em assuntos […]

EMPREGA TRANSPORTES
Serão ofertadas 400 vagas até às 16h da tarde, desta sexta-feira (12) no Sest Senat RR, localizado na avenida Princesa Isabel, bairro Jardim Floresta

CAPACITAÇÃO
As inscrições são gratuitas e realizadas exclusivamente por formulário eletrônico

EMPREGA TRANSPORTE
Programação acontece no dia 12, no Sest Senat, e inclui entrevistas presenciais para preencher as vagas

IBGE
Os salários iniciais variam entre R$ 2.600 e R$ 3.300, além de auxílio alimentação de R$ 1.100
Opinião
Mais artigos
OPINIÃO
(*) André Naves Vamos imaginar uma cena corriqueira? A copa toda moderna de uma empresa de ponta. O perfume do café preenche o ar, enquanto conversas sobre projetos e metas se misturam à música ambiente. Nas paredes, pôsteres coloridos celebram a “diversidade”. Nos perfis de redes sociais da companhia, selos de “great place to work” […]

OPINIÃO
Por Victor de Almeida Moreira Você já deve ter ouvido que é preciso abandonar a zona de conforto para crescer, certo? Essa frase virou clichê motivacional e, justamente por isso, perdeu a profundidade. A verdade é que a zona de conforto não é o problema. O comodismo é que nos paralisa. Quando os psicólogos Robert […]

OPINIÃO
Por Cris Andrade* No universo das palestras, dos pitches e das apresentações que fazemos todos os dias, seja em um grande palco ou na reunião de segunda-feira, a maioria busca a perfeição técnica. O slide ideal. O gesto calculado. A voz calibrada. E, sim, a técnica é fundamental. Mas eu descobri, em minha jornada, que […]

OPINIÃO
Marcellus Campêlo O Brasil tem um compromisso decisivo para a próxima década, que é o de universalizar os serviços de saneamento básico, até 2033. Trata-se de uma meta ambiciosa — e urgente — que pode redefinir a qualidade de vida de milhões de brasileiros e determinar a sustentabilidade ambiental e econômica do país a médio […]

OPINIÃO

OPINIÃO

OPINIÃO

OPINIÃO